Ретикулярный варикоз
Содержание:
- Причины и факторы риска развития ретикулярного варикоза
- Как понять, в чем причина
- Лечение ретикулярного варикоза вен
- Кому подходит оперативное лечение вальгусной деформации?
- Виды парапроктита
- 1.Что такое костная шпора?
- Носки при вальгусной деформации стопы
- Уделяйте внимание своим стопам
- Малоинвазивная хирургия стопы или «лазерное удаление косточки на ноге»
- Симптомы парапроктита
- Помощь специалистов Гарант Клиник
- Насколько эффективно хирургическое лечение вальгусной деформации?
- Артроз и отложение солей
- Врач какого профиля проводит операцию вальгусной деформации?
- Факторы риска
- Опасность ретикулярного варикоза
- Как лечить шишки на ягодицах
- Симптомы артрита голеностопного сустава
- 1.Что такое бурсит большого пальца стопы и какие бывают типы операций?
- Смогу ли я носить обувь на высоком каблуке после операции на косточке?
- Как долго я буду на больничном листе?
Причины и факторы риска развития ретикулярного варикоза
Чаще всего заболевание наблюдается у женщин. Пусковым механизмом служит нарушение гемодинамики. Из-за того, что клапан деформируется, кровь начинает циркулировать в обратном направлении. Сплетение сосудов переполняется, а кровь застаивается. Из-за этого стенки сосудов расширяются, становятся ярче и заметнее сквозь кожу.
Предшествовать этому состоянию может:
- Гормональный скачок. Снижение эстрогена и рост прогестерона приводит к потере тонуса вен и расширению просвета сосудов, быстрому свертыванию крови, снижению антитромбина в плазме. Развивается флебопатия. Данный процесс наблюдается часто у беременных, а также у женщин, которые принимают оральные контрацептивы.
- Наследственность. Изменение соединительной ткани передается по женской линии, поэтому при варикозной болезни у мамы или бабушки повышается риск расширения ретикулярных сосудов уже в молодом возрасте.
- Нагрузка на ноги. У людей, работающих сидя или стоя, диагноз устанавливается чаще. Ретикулярный варикоз обеих конечностей наблюдается у офисных работников, бухгалтеров, грузчиков, парикмахеров, преподавателей.
- Частые полеты на самолете. При авиаперелетах из-за скачков атмосферного давления изменяется тонус сосудов и кровоток в ретикулярах.
Усугубляет развитие заболевания курение, ожирение, артериальная гипертензия, вторая и последующая беременность, прием кортикостероидов, цирроз печени, системная склеродермия.
Как понять, в чем причина
Заниматься диагностикой должен врач, поэтому при боли и дискомфорте в стопе не стоит откладывать визит к специалисту. Но уже на начальном этапе вы можете самостоятельно сориентироваться по симптомам:
- При артрите сустав воспаляется внезапно, без провоцирующих факторов, например травм. Боль бывает в основном по ночам, при ходьбе исчезает.
- При переломе костей лодыжки повреждаются и костные структуры голеностопа. Видна припухлость, вы испытываете боль при малейшем наступании на стопу.
- При туннельном синдроме происходит сдавливание стенок кровеносных сосудов и корешков нервных окончаний (например, так бывает при сахарном диабете, после травмы или на фоне артроза). Формируются обширные отеки, наблюдается похолодание конечности, которое сменяет локальное повышение температуры.
- При тендините воспаляются сухожилия, появляется отек. Боль возникает при нагрузке на ногу. При отсутствии лечения есть риск присоединения инфекции и разрыва сухожильных волокон.
- При подагре сильная боль беспокоит в основном во время сна. Боль острая, распространяется на всю стопу и отдает в большой палец. Подагра и отложение солей не имеют ничего общего с артрозом по своей природе, за исключением болевого синдрома.
- При переломе кости пятки заметны обширные отеки, гематомы, стопа болит, двигательная активность снижается. Эта проблема актуальна для бегунов и может привести к хроническому болевому синдрому.
- При частичном или полном вывихе утолщается костная ткань голеностопа, пятка выворачивается внутрь. Сустав деформируется, появляются обширный отек и длительная боль.
В отличие от проблем травматического характера, артроз не имеет такой выраженной симптоматики. При дегенеративных изменения в хряще голеностоп болит и несколько ограничен в подвижности. Симптомы часто размыты, поэтому человек не спешит на консультацию к ортопеду, а экспериментирует с гелями, мазями, местными средствами, народной медициной и теряет драгоценное время.
При артрозе видимых признаков – отеков, гематом – не бывает
Лечение ретикулярного варикоза вен
При лечении ретикулярной формы варикозной болезни на ранней стадии исход благоприятный.
Сначала флеболог назначает медикаментозную терапию для улучшения кровотока вкупе с компрессионной терапией.
Медикаментозная терапия включает в себя прием венотоников на основе рутозида, гепарина, троксерутина, диосмина. Они корректируют отток лимфы, укрепляют стенки сосудов, нормализуют проницаемость сосудов, повышают тонус вен, предотвращают судороги и развитие трофических нарушений.
В зависимости от количества ретикуляров врач подбирает компрессионные чулки. При подкожных венах на голенях рекомендуется ношение колгот лечебного действия. Если появились паутинки на задней стороне колен, подойдет бинтование эластичным бинтом или ношение колгот компрессии класса А.
Если увеличивается число ретикуляров и сосудистая сетка заметна даже после отдыха, то приступают к лечению нижних конечностей аппаратным методом.
Лазеротерапия заключается в воздействии пучка света на сосудистое сплетение. Лазер нагревает вену, за счет чего внутренняя поверхность сосуда разрушается. Кровь перестает поступать по этой вене. Для достижения результата требуется пройти 2-3 процедуры с интервалом в 2-3 недели. После обработки 12 часов нельзя нагружать конечность, загорать на солнце, принимать душ и ходить в баню. Лазерная коагуляция имеет недостаток. Если доктор долго будет воздействовать на один и тот же участок, можно получить ожог. Метод эффективен при диаметре сосудов меньше 1 мм.
При расширении вен более чем на 3 мм назначается склеротерапия. Она заключается во введении специального склерозанта в просвет вены под контролем УЗИ. Вещество склеивает стенки, за счет чего кровоснабжение по патологическому участку прекращается. Для лечения внутрикожного варикоза используется вещество в виде пены. Процедура безболезненна, т. к. уколы делаются тончайшими иглами. Возможно жжение в момент введения препарата. После инъекций натягивается тугая повязка. Принять прохладный душ и снять компрессионное белье разрешается этот же день.
Микрофлебэктомия не проводится при ретикулярном типе болезни.
Лечение не будет эффективным, если не устранить первопричину. Людям с ожирением нужно корректировать вес для снижения нагрузки на ноги. Офисным работникам нужно делать паузы, вставать и прогуливаться каждый час. Любителям обуви на высоких каблуках следует носить удобную обувь с широкой колодкой и высотой каблука не более 5 см.
Лечение ретикулярного варикоза в клинике доктора Груздева:
Эндовазальная лазерная коагуляция (ЭВЛК)
Если у вас варикоз, то это еще не значит, что придется делать операцию! Новые медицинские технологии позволяют избавиться от этого недуга без хирургического вмешательства.
Подробнее
Склеротерапия
Склеротерапия – это методика лечения варикоза посредством введения в пораженные вены склерозанта (специального медицинского препарата).
Подробнее
ЭХО-склеротерапия
Методика применяется в случаях, когда нужно «запаять» крупные вены.
Подробнее
Foam-form склеротерапия
Технология Foam-form (пенная склеротерапия) используется для «склеивания» варикозно-расширенных вен диаметром до 6 мм.
Подробнее
FILM-склеротерапия
Новейший и уникальный метод борьбы с варикозными изменениями сосудов любого размера.
Подробнее
Клеевая облитерация вен VenaSeal
Безоперационное лечение хронической венозной недостаточности и варикозного расширения вен с помощью биоклея VenaSeal.
Подробнее
Кому подходит оперативное лечение вальгусной деформации?
Для того, чтобы дать точную оценку состояния стопы и определить степень вальгусной деформации нам потребуются свежие рентгеновские снимки, а также МРТ. На основании этих изображений врач сможет сказать, подходит ли Вам хирургическое лечение.
Хорошее кровообращение является залогом быстрого излечения после операции на плюсне. Стопа — это самый отдаленный от сердца орган движения. Мягкотканые покровы на перенагруженной стопе очень тонкие, а механические нагрузки, наоборот, велики. Именно поэтому все заболевания, снижающие и без того плохое кровообращение, негативно влияют на процесс заживления после операции. Следующие патологии препятствуют успешной коррекции вальгусной деформации либо затрудняют данный процесс:
- облитерирующий атеросклероз периферических артерий
- диабетическая стопа
- начальная стадия полиневропатии (нервное заболевание, зачастую вызванное диабетом)
- венозная недостаточность
При наличии вышеуказанных заболеваний, перед тем как провести хирургическое лечение вальгусной деформации, наши специалисты должны проконсультироваться с флебологом.
Полиартрит и ревматоидные болезни не препятствуют операции на стопе
Однако в данном случае необходимо обратить особое внимание на оперативную технику, по которой будет проводиться лечение вальгусной деформации. Хирургу нужно быть особенно внимательным и в том случае, если пациенту уже делали операцию халлюкс вальгус, так как данный факт только осложняет повторное коррекционное лечение
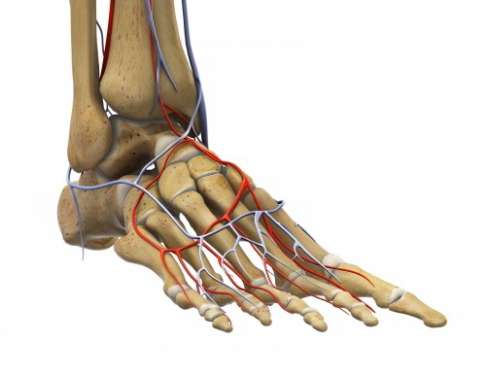
Нарушение кровообращения всегда является противопоказанием: Облитерирующий атеросклероз периферических артерий или синдром диабетической стопы предотвращают либо усложняют процесс заживления раны после хирургического лечения вальгусной деформации. Viewmedica
Виды парапроктита
В области прямой кишки выделяют несколько клетчаточных пространств. Воспаление клетчатки, как правило, развивается изолированно в каком-либо одном пространстве, в зависимости от этого различают следующие виды парапроктита:
- подкожный (параректальный абсцесс);
- седалищно-прямокишечный (ишиоректальный абсцесс);
- тазово-прямокишечный (пельвиоректальный);
- подслизистый.
Подкожный парапроктит наиболее просто диагностируется и сравнительно легко лечится. Самой опасной формой является пельвиоректальный парапроктит (заболевание встречается редко) – его симптомы неспецифичны, а очаг воспаления располагается глубоко в области малого таза.
В зависимости от характера течения заболевания парапроктит может быть острым и хроническим.
1.Что такое костная шпора?
Костная шпора или остеофит представляет собой нарост, образовавшийся поверх нормальной кости. Специфическое название данного явления вводит в заблуждение многих людей, которые ошибочно полагают, что костная шпора – это нечто острое, однако она является мягким на ощупь, вполне обычным костным новообразованием.
Чаще всего остеофиты располагаются на нижней или задней поверхности пяточной кости, реже они встречаются на плечах, локтевых сгибах, бедрах или коленях. Как правило, их присутствие не сопровождается болезненными явлениями, но при соприкосновении с мягкими тканями, костями и сухожилиями они могут вызывать мучительные и сильные боли. Огромная роль отводится локализации костной шпоры. Если костная шпорта располагается, к примеру, на локтевом отростке, то ее обладатель не будет ощущать дискомфорт и другие болезненные проявления, а, значит, нет необходимости в ее лечении. Но если костная шпора образовалась на пяточной кости, которая задействуется при ходьбе человека, то с течением времени она будет вызывать все более сильные и длительные болезненные ощущения.
Еще одной распространенной локализацией костной шпоры, или остеофита, является плечевая область. Сложная структура плечевого сустава обуславливает его многофункциональность, возможность осуществления движений плеча и руки в различных направлениях. С течением времени сухожилия, мышцы, связки и кости, являющиеся составной частью плечевого сустава, начинают изнашиваться. В первую очередь данный процесс затрагивает сухожилия, с помощью которых мышцы прикрепляются к верхней части руки.
При движениях сухожилия могут соприкасаться с костями, провоцируя возникновение костных шпор с последующим воспалением, появлением болезненности в пораженном участке. Данная патология характерна для пожилых людей и спортсменов, а также для тех, кто ввиду своей профессиональной деятельности вынужден держать руки выше головы.
Носки при вальгусной деформации стопы
В целом к обычным носкам при вальгусной деформации предъявляется одно основное требование: они должны быть из натуральных материалов, гигроскопичных и «дышащих». Носок должен плотно облегать стопу, не съезжать, на нем не допускаются грубые швы и рубцы, которые могут провоцировать появление потертостей. Однако существуют и специальные носки-фиксаторы, предназначенные для мягкой коррекции вальгусной деформации. Они изготавливаются из плотной эластичной ткани, в их конструкцию входит специальная плюсневая прокладка и фиксаторы для максимально плотного облегания ноги. Такое приспособление не мешает ходьбе, не стесняет движений, но помогает перераспределить нагрузку по своду стопы, благодаря чему происходит постепенная, деликатная коррекция патологии.
Носить носки можно ежедневно, противопоказаний к ним нет, единственное исключение — такие носки несовместимы с обувью на высоком каблуке. При этом следует понимать, что данный фиксатор может быть эффективен только на самых первых стадиях вальгусной деформации и при поперечном плоскостопии. Если стопа уже в значительной мере деформирована, носки не дадут никакого эффекта.
Уделяйте внимание своим стопам
Болезнь легче предупредить, чем лечить. И случаи с вальгусной деформацией стоп – не исключение
Чтобы вовремя заметить изменения, нужно обращать внимание на свои стопы, проходить осмотры у ортопеда, а также пользоваться, если это необходимо, правильно изготовленными индивидуальными ортопедическими стельками. К слову, их нужно менять каждые 9–12 месяцев
Что касается обуви, она должна быть удобной, с небольшим подъемом и широкой передней частью. Обувь совсем без каблука – это тоже плохо, рекомендуется, чтобы он был от 2 до 6 см.
Отличными способами профилактики являются лечебная физкультура, физиотерапия, массаж стоп и ванночки с морской солью.
Малоинвазивная хирургия стопы или «лазерное удаление косточки на ноге»
Метод малоинвазивного лечения стопы без разрезов есть. При этом операция выполняется из проколов, эффективность ее приближается к инвазивным операциям (из разрезов), больничная койка не нужна, а ходить можно сразу! Одно маленькое «но»- «лазер» лишь красивое, модное слово, используемое ортопедами как маркетинговый ход. Сам же лазерный нож имеет высокую температуру и не годится для резки кости, как излишне агрессивный. На самом деле косточки и прочие деформации удаляются специальными микрофрезами через проколы кожи. Иногда достаточно просто сместить плюсневые кости или фаланги без последующей внутренней фиксации, что совместно с правильным бинтованием в течение 2-4 недель дает хороший результат. Объяснить же клиенту, что это делается лазером проще и вопросов меньше. Этим слоганом — «лечение лазером» пользуются как у нас, так и в европейских клиниках. Методика малоинвазивного лечения деформаций стопы это никакое не шаманство. Я, например, делаю эти миниоперации после обучения на базе РУДН 8 лет назад и уже имею приличный опыт по «малоинвазивке». Хороший результат хирургия из проколов дает при болезненных натоптышах, мозолях пальцев стоп, деформированных малых «пальцах — молоточках» с мозолем. «Лазер»(малоинвазивную хирургию) можно использовать:
Сам же лазерный нож имеет высокую температуру и не годится для резки кости, как излишне агрессивный. На самом деле косточки и прочие деформации удаляются специальными микрофрезами через проколы кожи. Иногда достаточно просто сместить плюсневые кости или фаланги без последующей внутренней фиксации, что совместно с правильным бинтованием в течение 2-4 недель дает хороший результат. Объяснить же клиенту, что это делается лазером проще и вопросов меньше. Этим слоганом — «лечение лазером» пользуются как у нас, так и в европейских клиниках. Методика малоинвазивного лечения деформаций стопы это никакое не шаманство. Я, например, делаю эти миниоперации после обучения на базе РУДН 8 лет назад и уже имею приличный опыт по «малоинвазивке». Хороший результат хирургия из проколов дает при болезненных натоптышах, мозолях пальцев стоп, деформированных малых «пальцах — молоточках» с мозолем. «Лазер»(малоинвазивную хирургию) можно использовать:
- для удаления шишек-косточек в не запущенных случаях;
- как единственно возможную операцию при наличии противопоказаний к наркозу и большой хирургии;
- для исправления дефектов после операций неудачно сделанных ранее.
Как убрать «косточки» на ногах без операции?
И все-таки, что делать, когда оперировать нельзя или очень не хочется, а ноги болят и любая обувь причиняет дискомфорт:
- Использовать ортопедические стельки. Они распределяют нагрузку на подошву и выставляют стопы в правильное анатомическое положение, останавливают прогрессирование процесса деформации стоп, уменьшают боль.
- Носить правильную обувь. Сейчас можно купить туфли и ботинки с легко регулируемой шириной переднего отдела за счет липучек или боковых вставок из стрейчевой кожи.
Резюме: удаление шишек-косточек «лазером» — это на самом деле малоинвазивная хирургия стоп из проколов кожи. Метод наиболее эффективен при мозолях пальцев стоп, натоптышах, деформациях малых пальцев, «косточках» на начальных стадиях, а так же при наличии противопоказаний к большим операциям.
Преимущества — быстро, без госпитализации, хороший косметический эффект, отсутствие рубцов, не нужны дорогостоящие импланты и повторные операции по их удалению, ходить с полной нагрузкой на ноги можно сразу! Тем же, у кого есть противопоказания даже к малоинвазивным вмешательствам или просто не хочется делать операцию, нужно обратить внимание на индивидуальные ортопедические стельки и спецобувь с регулируемой шириной переднего отдела. Запись на консультацию к доктору ортопеду-травматологу Хмаренко А.Н
по тел.:+380955058547, +380976356696 ( детали в разделе Контакты)
Запись на консультацию к доктору ортопеду-травматологу Хмаренко А.Н. по тел.:+380955058547, +380976356696 ( детали в разделе Контакты).
Симптомы парапроктита
Начало воспалительного процесса может отмечаться незначительным повышением температуры (до 37°C). При переходе воспаления в клетчаточное пространство, т.е. развитии собственно острого парапроктита, одномоментно проявляется комплекс симптомов. В первую очередь, это:
- повышение температуры до 38°C (и выше);
- озноб;
- боль в области прямой кишки, не связанная с дефекацией.
Подкожный парапроктит свои ярко выраженные симптомы: область воспаления, находящаяся рядом с анальным отверстием выделяется покраснением, отеком и уплотнением тканей. При ощупывании испытывается резкая боль.
При других видах парапроктита могут наблюдаться расстройство мочеиспускания, задержка стула, ложные позывы к дефекации.
Воспаление приводит к расплавлению клетчаточной ткани и накоплению гноя. При отсутствии своевременного лечения возникший гнойник прорывается и образуется свищевое отверстие – или наружу (в области промежности, на передней брюшной стенке или бедре), или в просвет кишки. У женщин гнойник может вскрываться, образовав свищевое отверстие во влагалище. Самый опасный вариант – открытие свищевого отверстия в брюшную полость.
После образования свища основная масса гноя выходит, и острота симптомов снижается. Однако гнойные процессы продолжаются, болезнь переходит в хроническую форму.
Симптомы хронического парапроктита
При хроническом парапроктите боль и дискомфорт ощущаются лишь в том случае, если выход гноя через свищ по какой-либо из причин затруднён. Обычно боли наблюдаются только при внутреннем свище. Боль усиливается во время дефекации, а потом затихает, поскольку растяжение кишечника во время прохождения каловых масс способствует выходу гноя. Гной или сукровица выделяются постоянно. При прямокишечном свище, имеющем наружное отверстие в области промежности, выделения раздражают кожу, вызывая зуд.
Для хронического парапроктита характерно волнообразное течение болезни. Свищевой канал время от времени перекрывается грануляциями, забивается отмершими тканями, в результате в очаге воспаления опять начинает накапливаться гной и возвращаются симптомы острого парапроктита. Потом гнойник снова прорывается и острота симптомов исчезает.
Помощь специалистов Гарант Клиник
Лечебная гимнастика достаточно эффективный способ борьбы с шишкой на пальце ноги на первых этапах образования патологии, однако на второй и третьей стадии болезни физические упражнения не помогут. В такой ситуации необходимо оперативное вмешательство.
Современный медицинский центр «ГарантКлиник» проводит операции по удалению вальгусной деформации при помощи лазерных технологий. Квалифицированные специалисты быстро, аккуратно и безболезненно избавят вас от косточек на ногах пальцев, используя современное медицинское оборудование. Управляет современными аппаратами для лазерной хирургии только специалисты высочайшей категории, а сама процедура абсолютно безболезненна и не требует специфической подготовки.
Удаление косточек на ногах – инновационная технология, обладающая массой преимуществ: отсутствие необходимости общего наркоза, минимальные надрезы и потеря крови, великолепный результат с эстетической точки зрения. Еще одним плюсом метода становится короткий реабилитационный период, во время которого наши специалисты также будут наблюдать и поддерживать пациента.
Насколько эффективно хирургическое лечение вальгусной деформации?
Результативность операции не зависит от степени тяжести вальгусной деформации. Однако, степень выраженности заболевания халлюкс вальгус определяет методику оперативного вмешательства. Лечение вальгусной деформации имеет определенные особенности, которые объясняются строением плюсне-фалангового сустава большого пальца, который в свою очередь, отличается от других присутствием сесамовидных косточек и мышц, отвечающих за его стабилизацию и силу первого луча стопы. Использование стабилизирующих металлических имплантатов характерно для пациентов с явно выраженной вальгусной деформацией. В таких случаях больным следует настроится на долгосрочное лечение и более продолжительный восстановительный процесс. Иногда данные металлические конструкции удаляют уже через 6-12 месяцев. И даже при сильно выраженной косточке, сопровождающейся артрозом первого плюснефалангового сустава, специалисты-ортопеды Геленк Клиники во Фрайбурге способны достичь подобного результата.
Перед каждой операцией опытные хирурги Гелнк Клиники проводят с пациентом беседу, во время которой оговаривают все возможные преимущества и осложнения хирургического вмешательства. По результатам международных исследований почти 80% пациентов чувствуют себя после операции очень хорошо. Другие 10-15% прооперированных чувствуют себя еще лучше, чем до хирургического вмешательства. И только около 5% больных не почувствовали никакого улучшения. То, насколько эффективно пройдет оперативное лечение вальгусной деформации зависит от квалификации и опыта оперирующего хирурга.
Основываясь на долголетнем опыте работы и сотрудничестве с исключительно опытными и знающими свое дело специалистами, мы рекомендуем каждому пациенту регулярные занятия на дому. Мы считаем, что благодаря специальным упражнениям хирургическое лечение вальгусной деформации будет более эффективным. Подробное описание гимнастических упражнений предоставляется специализированным центром Геленк Клиники по лечению заболеваний стопы в г. Фрайбург.
Артроз и отложение солей
Очень часто люди, которым необходимо лечение артроза или остеоартроза, убеждены, что у них банальное отложение солей, особенно когда речь идет о суставах первых пальцев стопы. На самом деле артроз, как и характерные для него возрастные изменения в суставах, не имеет ничего общего с этой патологией. Увеличение сустава – это лишь разрастание подхрящевой кости.
Хрящ выполняет две функции – скольжение и амортизация. Если он регулярно подвергается ударной нагрузке, кость в этом месте утолщается. Поскольку во время ходьбы на сустав оказывается механическое воздействие, отдельные его участки травмируются. Это способствует разрастанию хрящевой ткани – образованию шипов. Хрящ больше не способен выполнять амортизирующую функцию, перестает скользить и постепенно истирается.
Исправить ситуацию можно посредством внутрисуставных инъекций заменителя синовиальной жидкости, например «Нолтрекс». Средство равномерно заполняет собой суставную сумку и раздвигает истертые хрящевые поверхности. Трение прекращается – функции сустава восстанавливаются.
Артроз и отложение солей не имеют ничего общего
Полезна ли поваренная соль для организма или ее стоит навсегда исключить из рациона? Мнение авторитетного врача-остеопата Александра Евдокимова:
Врач какого профиля проводит операцию вальгусной деформации?
Специализированная клиника Геленк Клиник (Gelenk-Klinik) в г. Фрайбург отличается особым отношением между врачами и пациентами. Это значит, что Ваш лечащий врач будет наблюдать Вас от составления анамнеза до самой операции. Таким образом, у Вас есть компетентное контактное лицо, которое разбирается в Вашей ситуации и сможет в любое время ответить на все Ваши вопросы. Доктор Томас Шнайдер и доктор Мартин Ринио являются одними из ведущих специалистов в области хирургии стопы и голеностопного сустава. Кроме того, д-р Шнайдер и д-р Ринио — это опытные дипломированные хирурги, которые проводят лечение вальгусной деформации стопы и голеностопа на высочайшем уровне, ежегодно проверяются независимыми медицинскими ассоциациями Германии, а так же постоянно повышают свою квалификацию. Именно поэтому ортопедической Геленк-Клинике (Gelenk-Klinik) во Фрайбурге было присвоено официальное название «Центр хирургии стопы и голеностопного сустава».
Факторы риска
Основными факторами риска развития болезни Осгуда-Шляттера является возраст, пол и участие в спортивных состязаниях.
Возраст
Болезнь Осгуда-Шляттера происходит во время полового созревания и роста организма. Возрастной диапазон разный у мальчиков и девочек, потому что созревание у девочек начинается раньше. Обычно болезнь Осгуда-Шлаттера развивается у мальчиков в возрасте 13-14 лет а у девочек в возрасте 11-12 лет. Возраст диапазоны отличаются от секса, потому что девочки испытывают полового созревания раньше, чем у мальчиков.
Пол
Болезнь Осгуда-Шляттера чаще встречается у мальчиков, но гендерный разрыв сокращается, так как постепенно все больше девочек занимаются спортом.
Занятия спортом
Болезнь Осгуда-Шляттера встречается у почти 20 процентов подростков, которые участвуют в спортивных состязаниях в то время, как только в 5 процентах случаев у подростков, не занимающихся спортом. Заболевание возникает в основном при занятиях такими видами спорта, где требуется много прыжков бег изменения траектории движения. Это, например:
- Футбол
- Баскетбол
- Волейбол
- Гимнастика
- Фигурное катание
- Балет
Опасность ретикулярного варикоза
Во многих случаях больные не обращают внимания на сосудистые звездочки и не спешат к врачу. Симптоматики практически нет, поэтому женщины списывают видимость вен на косметический дефект.
Если не начать лечение на начальной стадии, разовьется клапанная недостаточность глубоких магистральных вен. Особенно опасен ретикулярный варикоз притоков БПВ. Большая подкожная вена проходит вдоль медиальной стороны ног и соединяется с бедренной веной. По мере деформации клапанов БПВ развивается варикозная болезнь.
При длительном игнорировании проблемы сосудистая сеточка углубляется и усиливается риск трофических язв.
Как лечить шишки на ягодицах
В независимости от того, по какой причине у вас возникли болезненные уплотнения после уколов, лечить их все равно нужно. «Заниматься самолечением, особенно при „свежих“ инфильтратах, точно не стоит, так как любой инфильтрат может как рассосаться, так и нагноиться. Сразу объясню, что такое „свежий“ инфильтрат. Это уплотнение, которое вы обнаружили сразу после инъекции или он не старше 14 дней. Если инфильтрату 1-2 месяца и более, то вероятность его нагноения достаточно мала, но и вероятность его полного рассасывания также стремится к нулю», — замечает специалист.
Если дело не дошло до абсцесса, то можно обойтись довольно простыми средствами — использованием гелей, мазей и компрессов. «Какое конкретно лекарственное средство необходимо вам, кратность и длительность его применения, определяет врач на очном приеме после осмотра и проведения необходимых методов обследования (УЗИ мягких тканей)», — говорит доктор.
В домашних условиях гематомы и инфильтраты можно лечить безопасными средствами. «Допустимо умеренное массирование места инъекции, выполнение приседаний и применение холодных компрессов на место отека в первые 1-2 дня после его появления», — напоминает Булат Юнусов.
«Шишки после уколов можно лечить йодной сеточкой, но лучше пойти на прием к врачу-хирургу, чтобы он назначил физиотерапию», — рекомендует врач-терапевт.
Физиотерапию назначают как дополнение к основному лечению, что позволяет сократить его сроки. Среди наиболее эффективных методов отмечают:
- Электрофорез — проникновение в кожу и мягкие ткани лечебных препаратов под воздействием электрического поля.
- УВЧ. «Это лечение инфильтрата непрерывным либо импульсным ультравысокочастотным электрополем», — комментирует доктор одной московской клиники.
- Фототерапия. Облучение проблемных зон ультрафиолетовым светом в узком или широком диапазоне.
Симптомы артрита голеностопного сустава
Несмотря на значительное отличие в течении разных клинических форм болезни, у них имеется и много общих симптомов, по которым можно заподозрить артрит стопы или голеностопа
Стоит обратить на них внимание
Первые признаки
При остром течении артрита голеностопного сустава возникают сильные боли в голеностопе и стопе, припухлость тканей, покраснение кожи и повышение температуры над местом воспаления. Иногда страдает общее состояние больного: появляется лихорадка, озноб, недомогание. С такими жалобами пациенты сразу же обращаются к врачу. При проведении адекватного лечения воспалительный процесс почти всегда удается вылечить. Если не лечить, то воспаление стихает, переходит в хроническое и постепенно приводит к нарушению функции конечности.
Гораздо сложнее обстоят дела с хроническими артритами стопы и голеностопа. Они начинаются постепенно, незаметно
Больной не всегда обращает внимание на такие «мелочи», как умеренные болевые ощущения в голеностопе и стопе, скованность движений по утрам и не сразу обращается за медицинской помощью. Обычно это происходит гораздо позже, когда появляются более характерные признаки болезни
Явные симптомы
Со временем симптомы артрита голеностопного сустава приобретают постоянный нарастающий характер. Усиливаются боли, которые часто беспокоят по ночам и утром. Утренняя скованность движений продолжается не менее получаса и этот период нарастает. Отечность в области больных суставов, лодыжек и всей стопы может быть настолько значительной, что нога не вмещается в привычный вид обуви. Появляется хруст в суставах.
Артрит голеностопного сустава может иметь прогрессирующее постоянное или волнообразное течение с обострениями и ремиссиями. Явные симптомы заболевания заставляют пациента обращаться к врачу. Но происходит это уже не на начальной стадии.
Но не стоит падать духом: это заболевание лечится на любой стадии.
1.Что такое бурсит большого пальца стопы и какие бывают типы операций?
Бурсит большого пальца стопы – это болезненная шишка на первом суставе большого пальца. Операционное лечение бурсита большого пальца предполагает удаление или перестройку мягких тканей и костей. Операция делается для того, чтобы убрать боль и вернуть ровность суставу. К сожалению, операционное лечение бурсита не всегда справляется со всей болью.
Во время операции используется местный анестетик, который действует только на стопу. Вам также могу дать седативное средство. Операция длится около часа.
Типы операции
Существует множество разных способов операционного лечения бурсита большого пальца стопы. Вот некоторые из них:
- Удаление головки плюсневой кости. Эта операция называется бурсэктомия или удаление экзостоза;
- Перестройка мягких тканей вокруг сустава;
- Остеотомия (рассечение кости) с последующим перемещением её в более удобную позицию;
- Артродез (сплавка) сустава большого пальца;
- Имплантация сустава или нескольких суставов.
Доктор подберёт операцию специально для вас.
Смогу ли я носить обувь на высоком каблуке после операции на косточке?
После окончания реабилитационного периода вы сможете иногда носить обувь на высоком каблуке. Делать это на постоянной основе не рекомендуется ввиду избыточной нагрузки на передний отдел стопы, что может повлечь за собой рецидив деформации и прогрессирование артроза 1 плюсне-фалангового сустава. Плохая идея выполнять операцию на косточке по косметическим показаниям, так как если болей не было до операции, то они могут появиться вследствие рубцового процесса в зоне вмешательства после операции. Ношение обуви на высоком каблуке и обуви с узким мысом повышают риск рецидива деформации в будущем.
Как долго я буду на больничном листе?
Всё зависит от характера вашего труда и от того сколько времени вам необходимо находится на ногах. Если вы можете работать с ноутбука лёжа в кровати то особой необходимости в больничном листе у вас не будет. При преимущественно интеллектуальном характере труда минимальный рекомендуемый срок нетрудоспособности 2 недели – до заживления послеоперационных ран и начала спадения отёка. В среднем, время нахождения на больничном составляет 8 недель, 6 недель в специальной обуви и ещё 2 для адаптации к обычной обуви. В ряде случаев, при большом объёме операции, время на листке нетрудоспособности может быть продлено до 12 недель.
Вы можете ознакомиться с примерами операций по устранению косточки на большом пальце стопы в этом разделе.
Если вы страдаете от косточек на больших пальцах ног и хотите пройти лечение в центре хирургии стопы приходите на консультацию, или получите он-лайн консультацию написав письмо на почту ortoweb@ya.ru
